Nekrotisierende Fasziitis: "Fleischfressende Bakterien" durch kleinste Wunden
Eine nekrotisierende Fasziitis ist eine seltene, durch Bakterien ausgelöste Weichteilinfektion, die meist an den Extremitäten auftritt. Mit der Diagnose beginnt ein Wettlauf gegen die Zeit, denn die Erkrankung kann zu irreparablen Hautdefekten, Organversagen und sogar zum Tod führen. Welche Symptome auf nekrotisierende Fasziitis hindeuten und wie die Infektion behandelt wird.
FAQ: Häufig gestellte Fragen zu Nekrotisierender Fasziitis
Nekrotisierende Fasziitis (NF) bezeichnet eine Weichteilinfektion, die Haut und Bindegewebe und in besonders schweren Fällen auch die Muskeln betrifft. Die seltene Erkrankung wird durch Bakterien, vor allem A-Streptokokken, ausgelöst und kann innerhalb kurzer Zeit lebensbedrohlich werden.
Eine nekrotisierende Fasziitis ist klinisch nicht immer leicht zu erkennen, da die Erkrankung besonders zu Beginn mit unspezifischen Symptomen einhergeht. Um die Infektion zu diagnostizieren, werden Blutproben und Wundabstriche entnommen und Entzündungsparameter erhoben. Auch bildgebende Verfahren wie CT, MRT, Ultraschall und Röntgenaufnahmen können zur Diagnose führen.
Laut aktuellem Kenntnisstand ist sie nicht ansteckend. Dennoch ist es sinnvoll, Hygienemaßnahmen zu beachten, wenn man mit einer infizierten Person in Kontakt kommt. So sollte man sich gründlich die Hände waschen und diese desinfizieren sowie direkten Kontakt zur betroffenen Hautpartie des Patienten oder der Patientin meiden.
Typische Anzeichen sind starke Schmerzen an der betroffenen Stelle sowie Hautveränderungen: Die Partie kann geschwollen und dunkelrot bis lila-bläulich verfärbt sein. Auch unspezifische Symptome wie hohes Fieber und Schüttelfrost können auftreten. Bei starken Verläufen kommt es mitunter zu einer Blutvergiftung (Sepsis), Multiorganversagen und einem Schock.
Die offizielle Sterberate bei nekrotisierender Fasziitis liegt bei 20 Prozent. Fachleute vermuten aber, dass die Dunkelziffer höher sein könnte. Die Überlebenschance steigt, je früher die Erkrankung diagnostiziert und behandelt wird.
Was ist eine nekrotisierende Fasziitis?
Die nekrotisierende Fasziitis (NF) ist eine Infektionserkrankung, die durch Bakterien ausgelöst wird und hauptsächlich die Haut, die Unterhaut und die Faszien, also das Bindegewebe betrifft. In seltenen Fällen können auch Muskeln und Muskelmembranen infiziert sein.
Die Erkrankung zählt zu den Haut-Weichteilgewebe-Infektionen (necrotizing soft tissue infections, kurz NSTI). Die Weichteilinfektion schreitet typischerweise schnell voran und bedarf einer intensivmedizinischen Behandlung. Der medizinischen Fachliteratur zufolge handelt es sich bei nekrotisierender Fasziitis um eine eher seltene Erkrankung. Eine genaue Inzidenz ist hierzulande aber nicht bekannt.
Verschiedene Typen der nekrotisierenden Fasziitis
Grundsätzlich unterscheiden Fachleute zwischen verschiedenen Typen der nekrotisierenden Fasziitis, wobei vor allem Typ I und Typ II von Bedeutung sind:
- Die nekrotisierende Fasziitis Typ I macht rund 80 Prozent der Erkrankungen aus. Charakteristisch für diese Form ist, dass verschiedene Bakterien kombiniert vorliegen, etwa Streptokokken (Streptococcus pyogenes), Staphylokokken (Staphylococcus aureus) und Clostridien. Auch Erreger, die eigentlich als harmlos gelten, können zu einer schweren Infektion führen.
- Bei der nekrotisierenden Fasziitis Typ II handelt es sich um eine monomikrobielle Infektion. Es sind ausschließlich Streptokokken der Gruppe A beteiligt. Bei rund der Hälfte der Betroffenen tritt zusätzlich das toxische Schocksyndrom (Toxic Shock Syndrome, TSS) auf. Dann spricht man von einem Streptokokken-induzierten toxischen Schocksyndrom (STSS).
Deutlich seltener werden die Typen III und IV diagnostiziert.
- Die nekrotisierende Fasziitis Typ III kann durch eine Infektion mit Vibrionen auftreten, etwa nach Kontakt mit Salzwasser. Dazu kann es durch den Verzehr von Meeresfrüchten oder auch einem Bad im Meer mit offener Wunde kommen.
- Die nekrotisierende Fasziitis Typ IV entsteht im Zusammenhang mit einer Pilzinfektion (Soor), bedingt durch den Soorpilz (Candida albicans).
Meist entsteht eine nekrotisierende Fasziitis an den Extremitäten, vor allem am Unterschenkel. Doch auch andere Körperpartien, etwa der Rumpf und das Gesicht, können betroffen sein.
Sonderform: Fournier’sche Gangrän
Bei der Fournier’schen Gangrän, auch Fournier-Gangrän genannt, ist das männliche Genital und/oder die Leiste infiziert. Diese Form wird dem Typ I der nekrotisierenden Fasziitis zugeordnet. Die Fournier’sche Gangrän lässt sich typischerweise auf Entzündungen des Urogenitaltrakts zurückführen, etwa eine Prostataentzündung (Prostatitis) oder auch Geschlechtskrankheiten.
Nekrotisierendes Erysipel
Abzugrenzen von der nekrotisierenden Fasziitis ist außerdem das nekrotisierende Erysipel: Wenn nur die Hautoberfläche infiziert und das darunterliegende Gewebe nicht betroffen ist, handelt es sich zunächst um ein Erysipel (Wundrose). Kommt es zu einer besonders schweren Infektion, bildet sich eine Nekrose. Das bedeutet, dass einzelne Zellen so geschädigt sind, dass sie absterben. Dann sprechen Fachleute von einem nekrotisierenden Erysipel.
Wichtig ist eine rasche Diagnosestellung, um unverzüglich mit der Behandlung zu beginnen und so zu verhindern, dass sich die Infektion weiter ausbreitet und auf andere Körperstellen übergeht. Denn innerhalb von einer Stunde kann sich die Entzündung um bis zu 2,5 Zentimeter ausdehnen. Operative Eingriffe sind meist nötig.
Risikogruppe: Wer ist betroffen?
Grundsätzlich kann jeder Mensch an einer nekrotisierenden Fasziitis erkranken. Zur Risikogruppe zählen jedoch vor allem ältere Menschen und Menschen mit einem geschwächten Immunsystem, deren körpereigenen Abwehrkräfte nicht ausreichend funktionieren, um Keime abzuwehren. Auch Personen mit Diabetes, Durchblutungsstörungen oder Lymphabflussstörungen sind häufiger betroffen.
Ursachen der nekrotisierenden Fasziitis
Die nekrotisierende Fasziitis wird oft mit sogenannten „fleischfressenden Bakterien“ assoziiert. Ursächlich sind tatsächlich Bakterien, die sich zwar nicht wirklich durch das Fleisch fressen, aber in die Haut eindringen und sogenannte Exotoxine absondern. Dabei handelt es sich um Giftstoffe, die das Gewebe angreifen. Dabei muss es sich nicht um ein spezifisches Bakterium handeln. Die Erreger können auch kombiniert vorliegen.
Dass Streptokokken auf der Haut, aber auch im Darm oder auf Schleimhäuten vieler Menschen zu finden sind, ist zunächst nicht ungewöhnlich und meist harmlos. Insbesondere Streptokokken aus den Gruppen A und B können jedoch eine Vielzahl an Erkrankungen auslösen – neben nekrotisierender Fasziitis beispielsweise auch Mandelentzündung, Mittelohrentzündung und Scharlach. Auch eine Blutvergiftung (Sepsis) und ein Toxisches-Schock-Syndrom werden durch A-Streptokokken ausgelöst.
Rückblickend lässt sich oft nicht mehr identifizieren, wie die Keime in den Körper gelangt sind. Typischerweise durchdringen die Bakterien die Hautschicht und gelangen so ins Weichteilgewebe. Häufige Eintrittspforten können bereits kleinste und eigentlich banale Hautverletzungen sein. Typisch sind zum Beispiel
- Schnittwunden, Kratzer und Bissverletzungen,
- stumpfe Verletzungen wie Prellungen, Zerrungen oder Quetschungen,
- Verbrennungen,
- Insektenstiche,
- Einstichstellen (auch durch Drogenmissbrauch)
- sowie innere Verletzungen und Gewebeschäden.
Nekrotisierende Fasziitis als Komplikation einer Blinddarmentzündung
In sehr seltenen Fällen kann sich eine nekrotisierende Fasziitis auch als Folge einer Operation bilden. So können etwa Bakterien in die Operationsnarbe nach einer Blinddarmentzündung (akute Appendizitis) gelangen und eine NF auslösen.
Nekrotisierende Fasziitis: Häufige Symptome
Meist äußert sich eine nekrotisierende Fasziitis durch einen plötzlichen und schweren Krankheitsverlauf, der sich innerhalb weniger Tage oder sogar Stunden deutlich verschlechtern kann. Mitunter ist aber auch ein schleichender Verlauf möglich. Zu Beginn können unspezifische Symptome auftreten, etwa hohes Fieber, Schüttelfrost und ein allgemeines Krankheitsgefühl. Die betroffene Hautpartie äußert sich zu Beginn der Erkrankung durch folgende Symptome:
- Ausgeprägte lokale Schmerzen
- Überwärmung der betroffenen Stelle
- Blasenbildung und Flüssigkeitsansammlung (Ödembildung), wodurch die betroffene Hautpartie geschwollen ist
- Hautverfärbungen über dem Infektionsherd: von lila-rötlich zu bläulich-grau
- Nekrose: Absterben der Oberhaut, des Gewebes und der Muskelfaszien
Je nachdem, wo die Infektion entsteht, kann die betroffene Hautpartie zunächst allerdings auch unauffällig aussehen, da die obere Hautschicht ausgespart bleiben kann. Grundsätzlich ist die Nekrose meist größer, als die sichtbaren Hautveränderungen vermuten lassen. Bei fehlenden oder nur geringen äußeren Anzeichen darf die Schwere der Erkrankung aber keinesfalls unterschätzt werden. Das gilt auch, wenn der Schmerz im weiteren Verlauf nachlässt. Dazu kann es kommen, wenn Nervenbahnen zerstört werden.
Bei einer späten Diagnose und entsprechend verzögerten Behandlung sind außerdem
- eine schwere Blutvergiftung (Sepsis),
- Multiorganversagen,
- Hypotonie (niedriger Blutdruck),
- eine gesteigerte Atemfrequenz (Tachypnoe),
- eine gesteigerte Herzfrequenz (Tachykardie),
- Übersäuerung (Azidose)
- und Desorientiertheit
möglich.
Diagnose bei Verdacht auf nekrotisierende Fasziitis
Viele Patienten und Patientinnen sind bereits in einem sehr schlechten Allgemeinzustand, wenn sie mit nekrotisierender Fasziitis stationär im Krankenhaus aufgenommen werden. Es handelt sich in jeden Fall um einen chirurgischen Notfall, weshalb die Ärzt*innen in der Regel bereits während der Diagnosestellung mit einer Behandlung beginnen. Je früher die Diagnose erfolgt, desto besser sind die Heilungschancen.
Zur Diagnosestellung werden diverse Untersuchungen durchgeführt. Wichtig sind Blutuntersuchungen, um Bakterien zu identifizieren. Außerdem werden Entzündungsparameter bestimmt. Ausschlaggebend sind dabei vor allem zwei Parameter:
- C-reaktives Protein (CRP): Liegt der Eiweißstoff über 100 mg/l, liegt eine Entzündung vor. Ein erhöhter CRP-Wert kann auch auf Gewebeschäden hindeuten und legt so den Verdacht auf nekrotisierende Fasziitis nahe.
- Leukozyten: Normal sind Werte zwischen 4.000 und 10.000. Liegt eine nekrotisierende Fasziitis vor, ist die Leukozytenzahl in der Regel stark erhöht.
Neben den Entzündungsparametern können weitere Untersuchungen aufschlussreich sein, unter anderem:
- Wundabstriche und Entnahme einer Gewebeprobe, die dann im Labor untersucht wird
- Bildgebende Verfahren wie Computertomographie (CT), Magnetresonanztomographie (MRT), Sonographie (Ultraschall) und Röntgenaufnahmen
Differenzialdiagnosen
Parallel dazu gilt es, andere Erkrankungen mit ähnlicher Symptomatik auszuschließen. Gerade zu Beginn ist die nekrotisierende Fasziitis oft schwierig von folgenden Krankheiten zu unterscheiden:
- Erysipel: Eine oberflächliche Hautinfektion, die nur Epidermis und Dermis betrifft
- Phlegmone: Eine eitrige Entzündung der Haut und des Bindegewebes, die sich meist als dunkelrote, schmerzhafte Schwellung äußert
- Thrombose
- Kompartmentsyndrom: Einlagerung von Flüssigkeit im Muskelgewebe
- Pyoderma gangraenosum: Geschwürbildung und Absterben einer Hautpartie
Wie wird nekrotisierende Fasziitis behandelt?
Das schnelle Fortschreiten der nekrotisierenden Fasziitis kann lebensbedrohlich werden, weshalb eine schnelle Behandlung unbedingt notwendig ist. Diese erfolgt in der Regel stationär im Krankenhaus.
Antibiotische Therapie
Zum einen erfolgt die Gabe von Antibiotika, meist Penicillin. Wenn sich durch die Laboruntersuchungen das ursächliche Bakterium herausfinden lässt, erhöht dies die Chance auf eine zielgerichtete Therapie und somit einen schnellen Therapieerfolg.
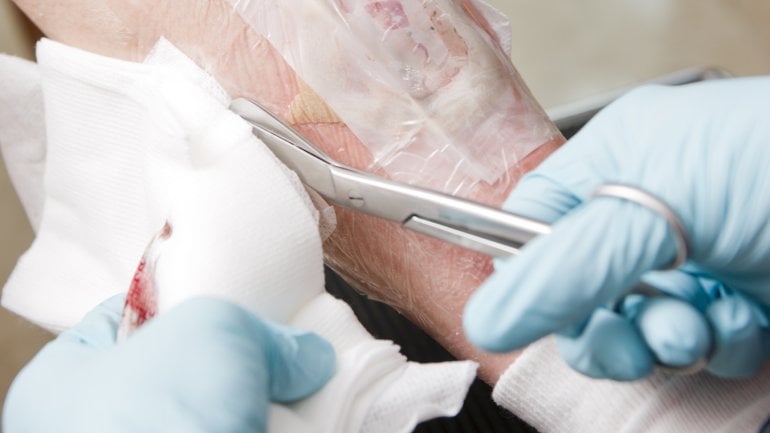
Radikales Debridement: Vollständige Entfernung des nekrotischen Gewebes
Zusätzlich wird bei der nekrotisierenden Fasziitis in der Regel eine operative Entfernung des infizierten und/oder abgestorbenen Gewebes nötig. Fachleute sprechen in diesem Zusammenhang von einem chirurgischen Debridement, auch Bridement oder Wundtoilette genannt. In den meisten Fällen reicht ein einziger operativer Eingriff nicht aus. Wenn sich die Infektion nach einer Operation weiter ausbreitet, muss das zusätzlich entzündete Gewebe ebenfalls radikal entfernt werden. Dann spricht man von Folgedebridements.
Wichtig ist, dass das nekrotische Gewebe vollständig entfernt wird. Nur so kann verhindert werden, dass sich die Infektion nicht weiter ausbreitet. Größere Hautdefekte, die durch die Bridements entstehen, müssen in Kauf genommen werden.
VAC-Therapie zur aktiven Wundreinigung
Zudem kann eine Vakuumtherapie erfolgen, auch VAC-Therapie (Vacuum Assisted Closure) genannt. Dabei handelt es sich um eine nichtinvasive, feuchte Wundbehandlung. Durch einen Sog wird ein Unterdruck erzeugt, was eine aktive Wundreinigung bewirken soll. Denn durch den Sog können Blut und Flüssigkeiten aus der Wunde abgeleitet werden. Zudem kann eine VAC-Therapie die Durchblutung im Wundgebiet und somit die gesamte Wundheilung positiv beeinflussen. Eine weitere Maßnahme kann ein feuchter Wundverband sein.
Amputation kann notwendig werden
Ziel der Behandlung ist es, die betroffene Körperpartie zu erhalten. Ist die nekrotisierende Fasziitis weit fortgeschritten und sind Muskeln und Knochen beteiligt, kann allerdings eine Amputation nötig werden.
Defektdeckung am Ende der Behandlung
Im Anschluss an die Debridements findet in der Regel eine Defektdeckung statt: Meist wurde so viel Gewebe abgetragen, dass die Wunde zu groß ist, um selbstständig zu heilen. Daher wird die Wunde durch eine plastische Operation verschlossen. Dabei können verschiedene Techniken zum Einsatz kommen, zum Beispiel:
- Sekundärnaht: Der Wundrand wird mit einer Naht zusammengefügt
- Spalthauttransplantation: Ein Hauttransplantat wird aus einer anderen Körperstelle, etwa Oberschenkel oder Leiste, entnommen und auf die zerstörte Hautpartie verpflanzt
- Lappenplastik: Verpflanzung von Hautlappen oder Gewebestücken
Ist der Unterschenkel betroffen, werden im Anschluss an die Defektdeckung meist Kompressionsstrümpfe verordnet, um ein Anschwellen zu verhindern. Nach langem stationärem Krankenhausaufenthalt kann außerdem eine intensive Physiotherapie nötig sein.
Prognose bei nekrotisierender Fasziitis
Entscheidend für die Prognose bei nekrotisierender Fasziitis ist der Zeitpunkt des Therapiebeginns sowie das Ausmaß der Beschwerden. Die Letalität liegt insgesamt bei 20 Prozent. In einigen Fällen kann außerdem eine Amputation notwendig sein. Dies ist nicht möglich, wenn der Rumpf betroffen ist. Daher ist die Sterberate hier in der Regel höher.
Wird eine nekrotisierende Fasziitis erst spät erkannt und verzögern sich die Behandlung und die nötigen Operationen, sinkt die Überlebenschance um das 9-fache. Bei schneller Diagnose und erfolgreicher Therapie können Erkrankte in der Regel vollständig genesen.
Kann man nekrotisierender Fasziitis vorbeugen?
Um einer nekrotisierenden Fasziitis vorzubeugen, gilt es, die Risikofaktoren zu minimieren, sofern möglich. Eine wichtige Maßnahme für Risikopatient*innen besteht darin, auf eine gute Hygiene zu achten und auf potenzielle Eintrittspforten zu achten. Liegen entsprechende Verletzungen oder offene Wunden vor, sollte man zum Beispiel auf ein Bad im Meer verzichten. Offene Wunden sollten zudem umgehend versorgt werden.
Wer an Durchblutungsstörungen oder Immunschwäche leidet, kann entsprechende Medikamente einnehmen, um diesen Beschwerden entgegenzuwirken und damit das Risiko einer nekrotisierenden Fasziitis zu senken. Hierzu sollte in jedem Fall ärztlicher Rat eingeholt werden.